今回のテーマは「かぜ症候群」、通称:「風邪」に関する内容です。
最もスタンダードとなる疾患ですが、意外に難しい?と感じたり、ちょっとした落とし穴があるかもしれません。
ブランクのある方、ちょっと復習したいなーという方に適宜使ってもらえると幸いです。
※ちょいちょい挟むネタは、スルーしてもらうと読みやすいと思います。
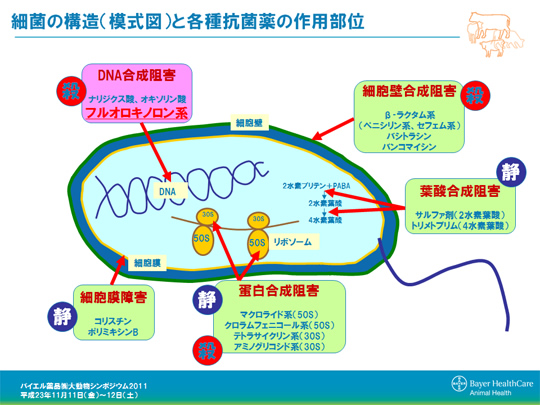
病気の説明
原因と治療
かぜの原因の多くはウイルスだが、原因ウイルスを抑えるお薬は今のところ開発されていない。(ウイルスの変異があるため、特効薬はおそらく難しい。)
よって、鼻汁や咳、発熱などの症状を緩和する目的の対症療法などが治療の基本となる。
抗菌薬が処方されることがあるのは、免疫や体力が低下している患者さんでは肺炎などの合併症を防ぐため。(※ということになっている。)
予後
かぜのウイルスは、患者自身の白血球などの免疫作用により殺傷されるため、基本的に自然に治る。
だが、白血球がウイルスを攻撃するまでには少しラグがあり、だいたい3日くらいはかかるといわれている。この間にウイルスで弱った体に悪い細菌が増えることがあり、これを2次感染という。
例えば、高齢者や病気で体力が落ちている患者では、白血球の働きが低下しているため、それらの細菌を抑えられないことがある。すると、かぜが長引いて肺炎に移行して、場合によっては命にかかわることもあるから注意が必要。
かぜの症状にもよるが、通常1週間以上になることはない。薬を飲みきっても症状が改善しない場合には再度受診してもらう。
処方される薬とその注意点
抗菌薬
「かぜ」に本当に抗菌薬が必要かは別の議論として、一度飲み始めたのなら必ず飲みきってもらうのが大原則。
意外なことかもしれないが「なぜ抗菌薬を飲みきらなければいけないのか?」を知らない人はまだまだいる。そういう人をみかけたら、「耐性菌」の知識を頭に叩き込んでもらうのが薬剤師の仕事。
また、抗菌薬をとっておき、また症状がでたときにこっそり飲むというファンキーな人も少なくない。
抗菌薬のリスクについては、テレビ番組などでたびたび取り上げられてはいるが、まだまだ一般人の感覚は甘いのが現状。薬剤師は足並みをそろえて、そこにぜひ「喝」をいれていきたい。
www.bayer-chikusan.jp
抗菌薬の注意点
①発疹
最も回避すべき副作用のひとつ。事前に薬疹歴を確認しておき、同一薬剤であれば医師へ連絡する。
薬疹歴がなくとも初めての服用で起こる可能性もゼロではない。服用後、発疹が出現したらすぐに中止して受診するように伝える。
②下痢
いわゆる「腸内細菌叢」を壊してしまうことにより生じるケースが多い。ジスロマックSRなどを除けば、発生する頻度としてはそれほど多くない印象だが、説明される頻度はおそらくNo1。
薬剤師サイドではつい強調してしまいがちだが、実際のところそれほど過度な心配をさせる必要はないと感じる服用作用の一つ。
下痢予防・改善のために整腸剤を併用したり、追加したりすることがある。ここで注意しておきたいのが、「耐性乳酸菌」を使ってもらうということ。
ちなみに、ビオフェルミンRなどは、ニューキノロン系抗菌薬で失活するため、無効なことに注意したい。そんなときにはミヤBM(酪酸菌製剤)を提案するとよい。
③マクロライドの下痢
腸内細菌叢に関連する下痢のほかにも、マクロライドによる下痢がある。14員環マクロライドには「モチリン様作用」といって、消化器運動を亢進させて腹痛や下痢の原因になることがある。これに関しても、実際にあまり問題にあたったことはないが、念のため知っておくとよい。
14員環マクロライド
・エリスロマイシン(エリスロシン)
・クラリスロマイシン(クラリス、クラリシッド)
・ロキシスロマイシン(ルリッド)
④赤便・赤尿
セフジニルと鉄剤、無機鉄が含まれる粉ミルクなどを併用すると生じる。腸内でセフジニルのヒドロキシイミノ基と鉄イオンとの赤色錯体が形成されることによる。
これにより、便や尿の色調が赤色に変化することがあるが、全く問題ないことを理解してもらう。
併用薬の注意・禁忌
「相互作用」については、薬剤師の独壇場といってもよい領域。現状では、医師はあまり興味がなく、おそらく知らないケースが多い。
薬剤師として価値提供できる領域としては、非常に大きな部分を占めるためぜひ押さえておきたい。
この他にも薬物間相互作用は無数にあるが、気になるものをピックアップしていく。
①金属キレート形成、吸着
キノロン系、テトラサイクリン系、セフジニル(セフゾン)
:金属含有製剤との併用で、金属錯体を形成し、腸管吸収が低下する。特にセフジニルと鉄の組み合わせに注意する。
:乳酸菌製剤によるテトラサイクリン系の吸着や、Al、Mg含有制酸剤によるセフジニルの吸着に注意する。
②ワーファリンの効果増強
抗菌薬はビタミンK腸内細菌を殺傷し、ビタミンK依存の凝固系を抑え、ワーファリンの効果を増強する。
また、14員環マクロライドは肝臓でのワーファリン代謝も抑えるため効果がさらに増強する可能性あり。
この組み合わせは普通に考えられる。短期間の併用で臨床的に問題になるか?といわれれば微妙なところだが、知っておいて損はない。
③14員環マクロライドの併用禁忌
ピモジド(オーラップ)、エルゴタミン含有製剤(クリアミンなど)と併用すると、マクロライドのCYP3A4代謝阻害により血中濃度が上昇する。
④ジギタリス製剤の中毒
抗菌薬全般、特にマクロライド系、テトラサイクリン系抗菌薬で注意。
腸内細菌によりジゴキシンの一部が「不活性化」されているため、抗菌薬により腸内細菌が減少すると、ジゴキシンの血中濃度が上昇し、中毒症状を誘発することがある。
これも程度問題であるが、ジゴキシンはそもそもシビアな薬であるから、人によってはトラブルの可能性はあるだろう。中毒症状としては、吐き気、頭痛、徐脈などがある。
⑤経口避妊薬の無効化
マイナーな情報かもしれないが、人によっては一大事。抗菌薬(特にキノロン、ペニシリン、テトラサイクリン)と経口避妊薬の併用により生じる。
経口避妊薬の消化管からの再吸収が低下することで、作用が減弱する。効果減弱による妊娠例も報告されている。
触れづらいことではあるため、教えるのは難しいかもしれない。薬の説明欄に加えるなどして周知させるのもありかもしれない。
NSAIDsの注意点
①アスピリン喘息
これまでに解熱鎮痛薬を服用して、喘息発作がひどくなった経験がないか確認する。経験があった場合には、カロナール(アセトアミノフェン)で代用するとよい。
②胃・十二指腸潰瘍
いままさに治療中、つまり「活動期」であれば禁忌になるので、すぐに電話の前に駆けつけ、受話器を手にとる。
既往の場合には、慎重投与なので、ぶり返しの症状の徴候などに注意して服用してもらう。
③ライ症候群
サリチル酸系NSAIDsは、水痘・インフルエンザといったウイルス性疾患の15歳未満(小児)の患者には投与しない。(原則禁忌)
メフェナム酸(ポンタール)など他のNSAIDsも注意したに越したことはない。
④ジギタリス製剤、炭酸リチウム(リーマス)、メトトレキサート(リウマトレックス)との併用
NSAIDsの副作用といえば、胃腸障害ばかりに目を奪われがちだが、意外に重要なのが「腎臓」への影響である。というか、こっちの方が重要ではないかとすら思っている。
NSAIDsの薬理作用であるPG合成阻害は、都合のいい場所だけで働くものではない。腎臓においてもその効果は発動し、糸球体濾過量が減少する。簡単にいうと、腎臓の排泄機能が低下した状態になっているということ。
よって、腎臓で排泄される薬剤の薬効が増強して、中毒を起こす可能性がある。安全域が広い薬であれば、実際に問題になることは少ないかもしれないが、上記3種については特に注意したい。
ちなみに、メトトレキサートでは、PG阻害だけでなく腎臓のOAT(陰イオン輸送系)の阻害も関与しているといわれている。
⑤胃腸障害
NSAIDsの胃腸障害の半数は無症状であり、特に高齢者であるほどその傾向は強くなり、消化管出血で死亡する例もある。
自覚症状としては、腹痛・吐き気・嘔吐などがあるが、これらは投与開始後1週間以内に生じることが多い。
また、胃酸分泌を促進する薬剤(コリン作動薬、カフェイン含有食品、炭酸飲料など)や抗凝固薬(出血を助長する)を併用している場合には、なるべくリスクを回避し、胃腸障害の発現に注意したい。
ワンポイントアドバイス
発熱の対応は?
「熱」を下げることの賛否についてもそれだけで議論の対象に十分なりうる。が、患者さんが熱を下げたいというのであれば、薬剤師としては薬はぜひ効果的に使ってもらいたいところ。
一般的な指導で多いのが「38.5℃を目安にご使用を」。これも何を根拠しているのかは、まったく不明だが恒例の文句となっている。
もともとの体温は人によって異なるから、この基準を一辺倒に使うのも問題かとは思うが目安にするとよい。
副作用の面から考慮して、解熱にはカロナールを処方されることが多い。1回1錠だったり、2錠だったり様々だが、そのあたりはこれといった基準はなく、医師のさじ加減といったところ。
間隔としては、5~6時間持続するため、1日3回を目安に上限を指示するとよい。カロナール自体かなり安全域が広く、空腹時にも使用できるということも優等生。
薬は飲みきるの?調節していいか?
これも人によって対応は異なるかもしれない。抗菌薬以外は「対症療法」であるということが前提であり、症状がなくなったものに関しては服用する意味はない、という考え方もあるだろう。
しかし、症状がよくなったからという理由で抗菌薬も中断となってしまっては、「いらん指示」を与えたという結果にもなりかねない。
そのあたりは実際には難しい。「全部飲みきるように」と言った方が楽、かつ確実であるが、そこを攻めていくかどうかはあなた次第という結論になると思う。
薬の調節に関しても、風邪に関してはグレーゾーンといったところ。「最終的に薬を飲むかどうかは患者自身の判断である。」という断固とした姿勢で「指示」ではなく「アドバイス」を意識してみると心理的負担は和らぐことが多い。
まとめ
以上、「風邪の服薬指導」というテーマでそのポイントをまとめてきました。
風邪という症状は、基準もなく非常にわかりづらいものであり、客観的な評価もしづらいことが多いと思います。
使われる薬にしても、特に問題が起きることは少ないため薬剤師が話せることというのも限られてきますよね。
薬学的な管理ということであれば、アレルギーチェック、抗菌薬の飲みきり、併用薬の確認と相互作用のフォロー、副作用の説明というところが重点的になると思います。
風邪という比較的深刻でない疾患ということもあり、注意事項が抜けたり、併用を見落としたりということも意外に多いものです。そういうところに落とし穴が隠れている場合もあります。
症状がでているわけですから、患者さんは自分からすすんで薬は飲んでくれるはずです。(それを目的に受診していますからね^^;)その点、急性疾患はアドヒアランスの心配はありません。
あとは不可的な価値として、症状の和らげ方や早く治るためのアドバイスなんかが一言できるとよいかもしれませんね。
では、とりあえず以上になります!何か参考になれば幸いです。
最後までお読みいただきありがとうございました!