今日はちょっと疑問というか、頭のなかで引っかかっていたことについて記事にしたいと思います。
ずばり「パーキンソン」と「薬」の関係について。
最近、施設で働いている方からの質問など受ける中で、ちょっと気になったのが「隠れパーキンソン」なんです。
「隠れ」とはどういう意味かというと、本来パーキンソンになるはずじゃなかった患者が何らかの医療行為(主に投薬)によりパーキンソン患者になっているんではなかろうか?と。
せっかく病院に行ったのに、病気を増やされちゃタマッたもんじゃない!という方のために、ちょっとお話しをしようかなと思います。
では、本題にどうぞ!
目次
パーキンソニズムの仮説を理解しよう
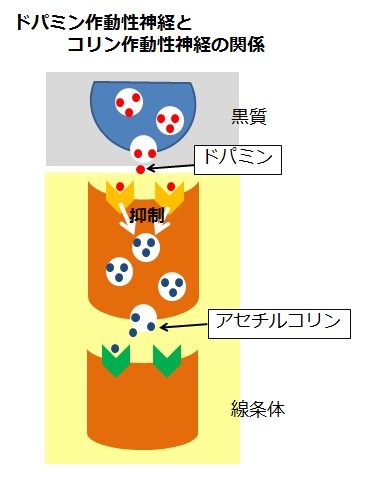
パーキンソンの症状を理解するために、まずはドパミンとアセチルコリンの関係をイメージしておくことがなにより大切。
ちょっと頑張って図をつくってみましたが、こんな感じ!↓
要するに、黒質からす~っと線条体に伸びているドパミン神経が、線条体のコリン作動性神経を抑制的に働きかけているんだということです。
この抑制的に働きかけるというイメージは、薬理学を理解する上で大切なので覚えておく必要があります。(どうやって抑制的に働きかけるのか?は、これまた専門的なので要望があれば、いつか解説を)
つまり、ドパミン神経の働きが弱まると、抑制が解放されてコリン作動性神経の働きは強まるというわけです。
『パーキンソン』と名のつく病気やら症状やらは、2016年現在の仮説ではこの部分のバランスが崩れておこるものと考えられています。
ドパミンが強くなるのか?弱くなるのか?、はたまたコリンが強くなるのか?弱くなるのか?
どっちが先ですか、という問いは難しいですが、主に「ドパミン作動性神経」がおかしくなると、どうもパーキンソン症状が起こりやすそうだ、ということになっています。
この流れが分かっていれば、なぜ薬を飲んでパーキンソンになってしまうのか?ということはあらかた説明できるようになりますから、この関係はぜひ押さえておきましょう!
暴れてパーキンソン病にされる人たち
最近では少なくはなってきたと思いますが、一昔前に使われたいわゆる「抗精神病薬」とよばれる薬を使えば人はパーキンソン病と同じ症状を起こします。
この薬を使われるのはどんな人達かというと、統合失調症(昔の精神分裂病)や認知機能が低下して眠らない暴れる高齢者など。
こういった患者は、脳内のドパミンを抑え込んでやると、見かけ上症状が落ち着くのです。
いわゆる「鎮静効果」というものです。
その代償として現れてくるのがドパミンを抑えたことによるパーキンソン症状です。
そして、お医者さんはこれに対して何らかの対応をしなくてはいけないので、上の仮説を考慮して、抑制がはずれたコリン作動性神経をコントロールするため、抗コリン薬を使います。
薬の副作用のために、新しい薬を追加するというわけです。
ここで、問題になるのが抗コリン薬の副作用です。
認知症の薬ってなんでしたか?
アセチルコリンエステラーゼ阻害薬。
そう、これは抗コリン薬とは逆にアセチルコリンを増やす薬ですね。
ということは、アセチルコリンがないと認知症になるんじゃない?
そう、なるんです!(これも仮説ですが)
じゃあ、抗コリン薬の副作用で認知症になることもあるの?
→そういうデータも最近でてきてます!
おおっ!?
抗精神病薬から始まって、抗コリン薬が副作用のために追加になって、そしたら認知症っぽくなった!んじゃあ、認知症の薬を・・・
あれ?
ループしていない?
そう、ループしている。
これが、多剤併用の一例です。気を付けましょうね、ほんと。
こういう無限ループに入っているケースは少なくありません。
だからこそ、自分、そして家族もよく学んで、そうならないようにしていきましょうね・・・。
知ってしまえば、理屈はすごくシンプルな話なので。
どうすればこのループを回避できるのかといえば、「スタート」を大切にするということなのです。
もちろん幻覚をみたり暴れたりしている人を放置しろなんていいません。
ただただ薬を使い始めるときには慎重になりましょう、ということ。効果もこまめに確認して、副作用も観察しながら使っていきましょう、ということです。
認知症の薬を使ってパーキンソンになる!?
ここでまた疑問がでてきます。
ドパミンを抑えればパーキンソン症候群を起こすのはよく分かった。
その理屈は、ドパミンを抑制すると、コリン作動性神経の抑制がはずれてしまうから、つまりコリン作動性神経が活性化するから起こるというものでした。
じゃあ、アセチルコリンを増やす認知症の薬は、コリン作動性神経を活性化させるはずだから、パーキンソン症候群を起こすのではないか?
シンプルに考えれば、このようなリスクも思い浮かびます。
アリセプトの10mgという高用量の、承認時の治験においては、手の振るえや不随意運動などの、パーキンソニズムを疑わせる症状は、1例も認められませんでした。
また、海外の臨床試験のレビューでは、アリセプトやリバスチグミン(日本では今後発売予定)の使用により、パーキンソニズムの悪化はなかった、という解説がされています。
ただ、その後の報告では、少数例ですが、パーキンソニズムを疑わせる症状の発現が認められています。
つまり、アリセプトによるパーキンソニズムは稀ではありますが、発生が皆無ではありません。
理屈から言っても、ドーパミンの正常な抑制を超えるような、アセチルコリン系神経の興奮があれば、パーキンソニズムが出現して、おかしくはありません。
アリセプトの使用により、歩行困難や不随意運動が出現すれば、通常はアリセプトの減量や中止が必要になります。
六号通り診療所所長のブログより
つまり、可能性としてはあるが、実際にはあまりみられないということです。
おそらく、ドパミン神経の欠落というのが発症の鍵となっていて、コリン作動性神経の脱抑制というのは、二次的な結果の1つであるということかもしれません。
脳内の神経は複雑に相互作用しあう網目状の構造をしていて、単純な直列回路を想定するには無理があるということですかね・・・。
うん、脳みそは思った以上に複雑なのかもしれません。
はたまた「程度」の問題ということもあるかもしれません。
抗コリン薬(頻尿改善薬など)による認知症はどうか。
これだって理屈としてはその通りで、適正な量を超えた抗コリン薬は、再現性をもって「認知症」を引きおこすかもしれません。
薬を使う上で協調しておきたいのは、
人間にとって都合のいい薬なんてないんだよ!
ということです。
どこか症状をとる薬は、正常などこかにも必ず影響する。
それを許容できるか否か?
それが薬を使うか否かのもっとも重要な判断材料なのです。
今回はこのあたりで深追いはしませんが、また何かおもしろいテーマがあったら記事にしようと思います!
それでは、また^^
コメント
「パーキンソン」と「薬」の関係について気にかけて頂き光栄です。
抗認知症薬でドパミン阻害を受けやすいのはレビー(時に悪性)、PSP、CBDといった神経伝達物質のバランスが崩れやすい疾患群になります。
現場でよく遭遇するのは「認知症=アルツハイマー=ドネペジル処方」という単純公式です。明らかなレビーの方にもアルツハイマー型との診断名がついています。これが診断した医師の鑑別能力によるものなのか、抗認知症薬を処方するためにあえてアルツハイマーと診断したのかはわかりません。
純粋なアルツハイマーならドパミン阻害の影響は大きくないのですが、上記認知症病型にはメリットよりデメリットのほうが多いと実際の現場で感じております。
抗コリン薬としては臓器選択性の高くなったものが多くなってきたので脳への影響は少なくなってきたようです。実際ベシケア、ベタニスで認知症の増悪を感じたことはありません。ただし旧薬のバップフォーあたりは臓器選択性に欠けるので認知症高齢者にはお勧めできませんね。
>どうやって抑制的に働きかけるのか?は、これまた専門的なので要望があれば、いつ>か解説を
ぜひお願いします!アセチルコリンとドパミンの拮抗関係の詳細なメカニズムは非常に気になります。またここで勉強させてくださいm(__)m
認知症の正確な診断が一体どのくらいなされるのか?はかなりディープな調査になりますよね。
実際の有効性に関しても怪しいところです。「変化がなく副作用もない=継続処方」という図式になっている以上、無駄な医療を知らず知らずに払われている方々はかなりいるでしょうね・・・。
こればっかりは「よい医師」をみつけてください、としかアドバイスできません。
抗コリン薬の現場感覚について教えていただきありがとうございます。
実際にはあまり問題とならないことが多いのかもしれませんね。
神経伝達の詳細、時間があったら書いてみたいと思います!
今後もいろいろと教えてください^^